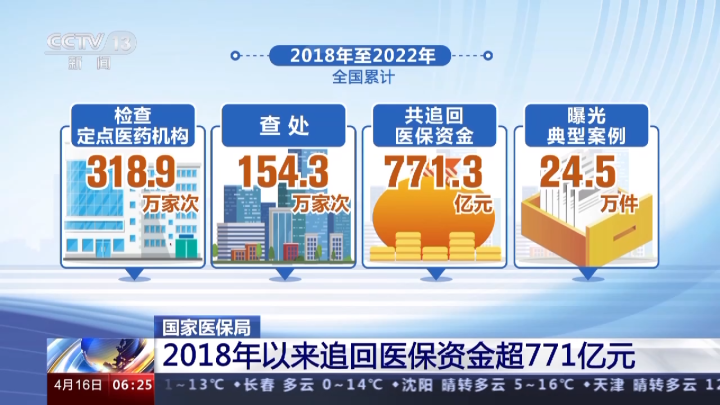
医保资金包含了行政罚款,以及产生的利息等,这些不是原来医保基金内的钱,所以统称为医保资金。国家医保局成立以来,持续加大监督检查力度,严厉打击各种违法违规使用医保基金的行为,初步构建了基金监管高压态势,5年间共追回医保资金超771亿元。
2018年以来追回医保资金超771亿元 近年来,医保部门持续推进“全覆盖、无死角”的日常监管,实现经办机构、定点医药机构、参保人等监督检查常态化全覆盖,推进“零容忍、无禁区”的飞行检查。开展聚焦重点领域专项整治。同时,创新监管手段,深化部门协同联动的综合监管,持续完善齐抓共管的社会监督,综合发力筑牢基金安全防线。 据统计,2018年至2022年,全国累计检查定点医药机构318.9万家次,查处154.3万家次,共追回医保资金771.3亿元,曝光典型案例24.5万件。国家层面接到各类举报投诉线索36381件,转办线索追回资金约8.9亿元,全国累计兑现举报奖励资金约687万元。联合公安部、国家卫生健康委打击欺诈骗保,仅2022年破获案件2682起,抓获犯罪嫌疑人7261人。形成医保基金监管的强大合力,守好人民看病钱。 安全规范用基金 守好人民看病钱 4月是医保基金监管宣传月,今年的主题为“安全规范用基金 守好人民看病钱”。近日,国家医保局和各地医保部门陆续公布一批违法违规使用医保基金的典型案例,不少案例涉及定点零售药店“将医保目录外药品及保健品串换成医保目录内药品进行结算”“开具虚假购药单据为参保人员刷卡返现”“药品进销存数据不符”等违法违规行为。 各地通过日常监管、现场检查、智能监测和大数据分析等多种方式,严厉打击此类欺诈骗保行为。 2022年7月,浙江省湖州市医疗保障反欺诈中心接到举报,反映湖州市南浔区双林新镇平民大药房有单笔金额超5000元的医保大额结算记录。湖州市稽核人员随即调取了该药店医保结算信息和监控视频进行分析,并很快发现了问题。 监控视频显示,当时药店里正在结算的并非医保报销范围内的药品,但是在结算单据上,却显示购买的商品为药品,并通过医保卡进行了结算。 浙江省湖州市医保反欺诈中心信息监管科科长 张腾:该药店的营业员跟参保人员进行了串通,协助他人冒名进行购药,并且通过串换医保药品的方式,来购买保健品。这边进行医保开单,这边进行非医保药品的出售,最后达成了套取医保基金的违法违规行为。 通过调查走访和比对数据,最终核实,该药房多次进行虚构医药服务项目,将人参、灵芝孢子粉等保健品串换成医保药品出售,协助他人冒名购药、串通他人虚开费用单据、留滞医保卡进行结算等违法违规行为,造成医保基金损失超30万元。 目前,湖州市医保局已经解除了该药店医保服务协议,并将案件相关线索、涉案人员、证据材料移交公安立案查处。目前,损失的309531.93元医保基金已全部追回,并向社会公布了案件有关情况。 浙江省湖州市医保局基金监管处处长 郁文伟:我们每年4月要开展基金监管集中宣传月,向广大人民群众宣传我们基金监管的法律法规以及举报投诉的奖励等等措施,鼓励群众参与到基金监管中来。另外还要推进各个医疗机构的行业自律,来加强他们自身的内部的监管。 医保基金监管关口前移 守牢百姓“救命钱” 除了事后追责,惩戒处罚,各地还创新医保基金监管模式,积极推行以远程监管、移动监管、预警防控为特征的非现场监管模式。在山东济南,医保部门通过事前提醒、事中预警、事后审核智能监管系统,让基金监管关口前移,有效保障了医保基金的使用安全。 在济南市历下区人民医院,医生程姣在给患者开药时发现,医保基金智能监管系统弹出了风险预警提示,给患者开具的药物中,有一款药品存在短期内重复购买的情况。 山东省济南市历下区人民医院医生 程姣:目前医保基金监管系统,联网了全市所有的诊疗机构,我们在日常诊疗操作过程中,能够看到患者在其他机构中的就医就诊记录,一旦出现异常,就会收到弹窗预警,避免违规诊疗操作。 目前,济南市在各级医疗机构,对重复购药、超目录用药,过度诊疗等近30项医保基金风险,实现了诊疗过程中提示预警。相关信息也会同步到医保部门基金智能监管系统后台。系统启用以来,已累计提示疑点近5万条,提示金额超1千万元,有效拦截不合理费用近200万元。 山东省济南市医疗保障局基金监督管理处副处长 韩东:事前提醒是为医务人员提供参保人员既往相关诊疗信息,同时系统对频繁就医等异常行为,及时向医务人员进行提醒,能够发现或阻止违规违约使用医保基金行为。靠数据堵塞漏洞,扩大监管覆盖面,提高监管精准度,保障基金安全。 各地多措并举提升医保基金监管能力 医疗保障工作关乎人民群众的健康福祉,医保基金是人民群众的“看病钱”“救命钱”,需要医疗保障部门、定点医药机构、参保人员共同努力。近日,多地举行了形式多样的活动,普及医保基金监管的政策,公布打击欺诈骗保成果,畅通举报投诉渠道,全面加强医保基金使用监督管理。 云南、宁夏等地近日上线的大数据信息比对、视频巡查等智能化监管系统,充分利用信息技术与技术手段建立医保基金监管长效机制、重点整治“挂床住院”、虚假就医、虚假诊疗等违规行为,进一步提升医保基金的监管能力。 云南省蒙自市医疗保险管理中心办公室主任 卢洁:我们通过视频巡查,可以对定点医药机构违规刷卡、串换药品等现象进行监控,全程阳光透明。 四川、河南等地广泛动员社会各界参与医保基金监管,共同筑牢医保基金安全防护线。在活动现场设立了医保政策咨询区,由工作人员认真详细地为群众解读医保基金政策,推动医保基金监管共建共治。 河南省南阳市医疗保障局党组书记、局长 马驰昭:进社区、进学校、进医院、进药店,使每位患者、每位医疗工作者都能够了解医保基金的安全使用,在全社会形成维护医保基金的安全、打击欺诈骗保的良好的社会氛围。